„Precision Public Health“ – des Kaisers neue Kleider
Schwer erfüllbare Versprechen der Präzisionsmedizin
Die sogenannte Präzisionsmedizin soll in Zukunft dazu beitragen können, neue Wege der Prävention und Behandlung möglich zu machen. Basierend auf Big Data-Analysen, vor allem genetischer Daten, sollen individuelle Behandlungs- und Verhaltensempfehlungen Gesundheitsunterschiede zwischen Bevölkerungsgruppen abbauen können. Doch noch ist umstritten, ob dieser Fokus auf genetische Daten und die Vernachlässigung des gesellschaftlichen Kontextes am Ende nicht das Gegenteil bewirken.

Die US-amerikanische Behörde Centers for Disease Control (CDC) gab kürzlich bekannt, dass „Precision Public Health“ eine große Chance für die Verbesserung der Gesundheit der Bevölkerung bietet.1 Was steckt hinter diesem Konzept und wird es seinem Hype gerecht? Es verspricht, dass wir durch die Macht von Big Data, insbesondere genomischer Daten, möglicherweise einen Nutzen im Bereich Public Health 2 erhalten. Dies soll dadurch gelingen, dass „genauere Methoden Erkrankungen, Pathogene, Risiken, Verhalten und Empfänglichkeit“ erfassen, um so zielgenau präventive Maßnahmen ergreifen zu können.3 Doch der Begriff „Precision Public Health“ ist anfällig für Fehlinterpretationen. Denn schon lange bevor es Big Data in Form von personalisierter Genetik und epigenetischen Analysen gab, basierte Public Health auf Screening- und Präventions-Strategien mit einem unterschiedlichen Grad an Zielrichtung und Stratifizierung. Trotzdem wurden nun auch in Großbritannien analoge Begriffe wie „Personalisierte Prävention“ oder „Personalisierte Public Health“ verwendet, und diese als Teil einer dringenden Agenda dargestellt, in der wir die „Gewinne der genomischen Revolution ernten“ müssen.4
Dieser Artikel versucht Schlaglichter auf die Herausforderungen des „Precision Public Health“-Konzepts in Bezug auf die zugrunde liegende Philosophie und Evidenzlage zu werfen, die noch nicht ausreichend überprüft wurden. Wir plädieren zudem für einen durchdachteren Blick über das Genom hinaus, damit wir nicht kopflos auf eine Umlenkung von Ressourcen zustürzen – womöglich weg von den Stellen, wo sie gebraucht werden und zum Nachteil der Gesundheit der Bevölkerung. Dafür haben wir unsere Kritik auf den sogenannten „Bevölkerungsperspektive auf Präzisionsmedizin“ (P4)-Ansatz ausgerichtet, also die Idee, dass Precision Public Health prädiktiv, präventiv, personalisiert und partizipatorisch sein sollte.5 Der Vorteil dieses Ansatzes ist es, dass er die Kerndimensionen und Messgrößen der Entscheidungen in den Fokus rückt, die dazu beitragen könnten, die Gesundheitsversorgung sowohl von Individuen als auch Bevölkerungen zu verbessern. Zudem wird er von den Befürworter*innen von Präzisionsmedizin verwendet. Zum Abschluss werden wir auf eher philosophische und ethische Argumente zurückkommen. Sie sollen daran erinnern, die größeren Zusammenhänge nicht zu vernachlässigen, und die Kompromisse zu bedenken, die wir bei einer Investition in Precision Public Health möglicherweise eingehen.
P1 – Prädiktiv
Laut dem Versprechen von Präzisionsmedizin sollen Milliarden von Datenpunkten ermöglichen, die zukünftigen klinischen Bedürfnisse aller Patient*innen vorherzusagen. Gerade für chronische Erkrankungen soll eine Verknüpfung von personalisierter Genomik, und anderer „omics“-Daten, mit Gesundheitsdaten die existierenden Vorhersage-Algorithmen verbessern können. Zentral ist darin die Idee, dass der Zugriff auf personalisierte genetische Daten die Identifizierung von Individuen mit erhöhtem Risiko verbessern und anschließend deren Entscheidungen über ihren Lebenswandel beeinflussen könnte. Unbestritten liegen durchaus Vorteile für die Gesundheit der Bevölkerung in populationsbasierten Datensammlungen, als Basis für politische Entscheidungen und deren Evaluation. Wie die Umsetzung in nordischen Ländern bereits zeigt, sind Risikostratifizierungsansätze auf der Basis von etablierten Faktoren bereits in der klinischen Praxis und im Public Health-Bereich gut entwickelt. Doch die Evidenz für einen zusätzlichen prädiktiven Wert von genetischen Markern ist momentan begrenzt. Die unbequeme Wahrheit des Risikovorhersage-Gewerbes ist, dass wir Ergebnisse für Gruppen, die unserer Patient*in ähnlich sind, vorhersagen – und nicht für ein Individuum. Zudem wird die Kommunikation von Erkrankungsrisiken und die Möglichkeit von Behandlungsnutzen durch das beharrliche statistische Unverständnis vieler Mediziner*innen und Patient*innen erschwert.
Damit ein Risikofaktor oder ein Risikomarker ein nützliches Unterscheidungsinstrument auf einem individuellen Level sein kann, brauchen wir darüber hinaus relative Risiken oder Chancenverhältnisse, die viel höher sind als sie normalerweise in der Epdemiologie beobachtet werden. Eine ungünstige Tatsache für Firmen, die persönliche genetische Profile verkaufen wollen, ist zudem, dass die Aussagekraft von genetischen Varianten vom Vorhandensein von Faktoren bestimmt wird, die mit der DNA interagieren. Demnach müssen wir die Übertragbarkeit selbst von den neuesten Vorhersagemodellen, die auf genetischen Daten basieren, hinterfragen – zumindest was die Personalisierung von Prävention angeht.
P2 / P3 – Präventiv und Personalisiert
Lassen wir die Herausforderung besserer Vorhersagemodelle für einen Moment außer Acht. Der Nutzen dieser Modelle setzt die Möglichkeit voraus, „personalisierte“ Risikoinformationen geben zu können. Diese sollen Lebensstilentscheidungen beeinflussen und so maßgeschneiderte Präventionsstrategien bieten (das zweite und dritte „P“ im P4-Ansatz). Bedauerlicherweise gibt es kaum eine Basis für Optimismus, wenn wir uns die Beweislage anschauen – Menschen genetische Informationen zukommen zu lassen, hat nur einen geringen Einfluss auf ihr Verhalten. In ihrem aktualisierten Übersichtsartikel von 2016 haben der Psychologe Gareth Hollands und seine Kolleg*innen umfassend die Auswirkung des Wissens von DNA-basierten Schätzungen von Erkrankungsrisiken auf das Gesundheitsverhalten von Proband*innen, und deren Motivation ihr Verhalten zu ändern, untersucht.6 Sie stellten fest, dass unsere Erwartungen in Bezug auf die Auswirkungen solcher Informationen nicht evidenzbasiert sind. Eine nachvollziehbare Interpretation dieser Ergebnisse ist, dass das Risiko möglicherweise nicht richtig kommuniziert wurde. Die Kontroverse um das Paper von Christian Tomasetti und seinen Kolleg*innen, das nahelegte, dass Krebserkrankungen eine „Sache des Glücks“ seien 7, ist ein Zeichen dafür, dass der Unterschied zwischen aleatorischer Unsicherheit (die natürliche statistische Zufälligkeit in einem Prozess) und epistemischer Unsicherheit (Unsicherheit durch begrenzte Daten und Wissen in dem Modell eines Prozesses) für viele Wissenschaftler*innen unklar ist, und erst Recht für die breite Öffentlichkeit.
Diese Differenzierung zwischen aleotorischer und epistemischer Unsicherheit entspricht der Unterscheidung die der renommierte Epidemiologe Geoffrey Roses zwischen der Ursache von individuellen Fällen und der Ursache für Ereignisse in Populationen macht. Algorithmen, die Herz-Kreislauf-Risiken vorhersagen, werden benutzt, um Patient*innen die Höhe des Risikos mitzuteilen, einen Herzinfarkt innerhalb der nächsten zehn Jahre zu erleiden. Doch auf der individuellen Ebene weiß in Wahrheit niemand, ob ein*e Patient*in ein bestimmtes Ereignis erleben wird oder nicht. Um dieses Problem zu berücksichtigen, sind Psycholog*innen bemüht, die Risikokommunikation zu verbessern, um noch exakter die Zufallskomponente von Risiko auf individueller Ebene zu vermitteln, zum Beispiel mit zufällig animierten Diagrammen. Leider, zumindest im Kontext von Herz-Kreislauf-Risiken, führte diese fortschrittliche und ehrliche Art der Risikovermittlung bei den Proband*innen zu noch geringerer Absicht ihr Verhalten zu verändern.
P4 – Partizipatorisch
Das letzte P des P4-Mantras der Personalisierten Medizin betrifft den Wunsch, Patient*innen (oder in unserem Fall gesunde Personen), darin vollständig einzubinden Lebensstilentscheidungen zu fällen. Obwohl bis heute ein deutlich größerer Forschungsaufwand betrieben wurde, um physiologische Möglichkeiten für Personalisierte Prävention aufzudecken (mit Genotyp und Biomarker), ist es ein ebenso zulässiger Ansatz individuelle Patient*innenpräferenzen besser zu verstehen. Diese werden selten in den Fokus von Personalisierter Prävention gerückt (sowohl für Risiken als auch Nutzen) und sie überschatten vermutlich den Effekt von neu entdeckten molekularen Marken. Gabriella Pravettoni und Alessandra Gorini haben argumentiert, dass ein P4-Paradigma inadäquat ist, wenn es nicht auch die individuelle Psychologie berücksichtigt.8 Sie befürworten daher einen „P5“-Ansatz, der auch berücksichtigt, dass Patient*innen Risiken und Nutzen unterschiedlich beurteilen können.
In diesem Kontext ist es notwendig, die potenziellen Nachteile davon, Patient*innen und die breite Öffentlichkeit mit genetischen Informationen zu versorgen, einzuschätzen und zu kommunizieren. Ein verfrühter Einsatz von Technologien, bei denen es wenig Evidenz für deren Nutzen gibt, die aber möglicherweise signifikante gesundheitliche und soziale Risiken bergen, sollte verhindert werden.
Die Wichtigkeit des Sozialen Kontextes
Nun haben wir einige empirische Probleme des P4/P5-Ansatzes von Personalisierter Prävention beleuchtet. Aber möglicherweise sind diese nur sekundär zu den philosophischen und ethischen Herausforderungen. Ein Kernproblem ist die Tendenz der Personalisierungs-Agenda, die Individualisierung von Risiko zu verfestigen. Sie führt dazu, dass der Fokus öffentlicher Politik sich von vorgeschalteten Faktoren von Gesundheit wegbewegt (damit sind gesundheitsrelevante Faktoren gemeint, die nicht durch das Individuum bestimmt sind, wie beispielsweise soziale Ungerechtigkeit, IB). Einige führende Wissenschaftler*innen in unserem Feld plädieren dafür, sich von einer „Riskofaktor-Epidemiologie“ wegzubewegen, hin zu einer Epidemiologie, die sich eine differenziertere Perspektive im Sinne von komplexen Problemen 9 aneignet.
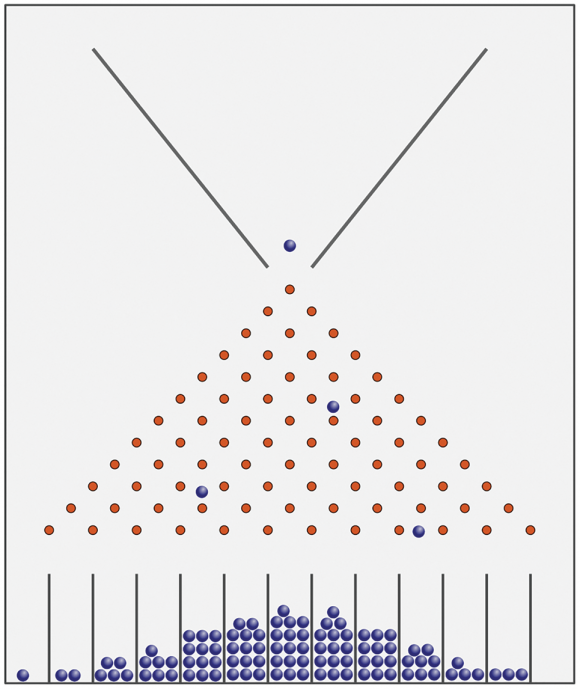
Francis Galton’s „Quincunx“ (Abbildung 1), demonstriert beispielhaft, wie Phänomene als Ergebnis solcher komplexen Systeme auftreten können. Die Verteilungsstruktur des Quincux wird nicht von den Eigenschaften der verteilten Elemente bestimmt, sondern von den Eigenschaften des Trichters sowie der Stifte – sowohl von ihrer Form als auch ihrer Position. Zusammen bestimmen diese strukturellen Eigenschaften welche Kugeln durch die Stifte hindurch gelangen (und welche nicht) und – für die, die es schaffen – ihre möglichen Wege. In diesem Bild riskiert Personalisierte Public Health, einen zu großen Schwerpunkt auf die Elemente zu legen, die den Quincunx durchlaufen (im Falle von Personalisierter Public Health sind das Menschen und ihre persönlichen genetischen und molekularen Profile), statt auf das System, das ihre Verteilung erschafft. Wie die Epidemiologin Nancy Krieger anmerkt:
„Ein solches Verständnis von ‚strukturiertem Zufall’ widerspricht Erklärungen von Unterschieden zwischen Bevölkerungsgruppen entweder nur durch Determinismus oder nur durch Zufall, sondern zwingt uns menschlich erschaffene Gesellschaftssysteme zu berücksichtigen ... die die soziale Ungleichverteilung von Erkrankungsrisiken erzeugen.“10
Risikostratifizierung und Vorhersagemodelle für Kindergesundheit und -entwicklung haben gezeigt, dass demografische Daten der Mutter, Einkommen und Gesundheitsverhalten, die leicht bei der Geburt erfasst werden können, sich am besten für langfristige Vorhersagen eignen. Zudem wurde gezeigt, dass der Faktor regionale Benachteiligung die Verlässlichkeit von Vorhersagemodellen von Herz-Kreislauf-Risiken bei Erwachsenen signifikant verändert. In dem eleganten und einfachen Beispiel der Broad Street Pump (ein Choleraausbruch im Jahr 1854 in London, dessen Aufklärung für das Fachgebiet Public Health prägend war, IB) haben Khyoury und Ioannidis darauf hingewiesen, dass eine bessere Auswertung der routinemäßig erfassten Bevölkerungsdaten über vorgeschaltete Faktoren, möglicherweise sinnvoller wäre, als „omics“-Daten, um Risikoprävention auf individueller und Populationsebene zu verbessern.11 Wenn die CDC also Genomik und Precision Public Health als Möglichkeiten präsentiert, um unser Verständnis über genetische und epigenetische Ursprünge für Ungleichheiten zu vergrößern, scheint sie unserer Meinung nach das Thema zu verfehlen.
Eine falsche Dichotomie
Viele haben Bedenken geäußert, dass die Anpassung von medizinischer Versorgung basierend auf den individuellen Genomen von Patient*innen die Ungleichheit menschlicher Gesundheit erhöhen würde. In den frühen Diskursen in den USA über die Auswirkung von Personalisierter Medizin und personalisierter Prävention auf sozioökonomische Ungleichheiten, wurde sich unverhältnismäßig stark auf den unterschiedlichen Zugang zu personalisierter Medizin fokussiert. Begünstigte soziale Gruppen können möglicherweise mehr von zielgerichteten Entwicklungen, Bezahlbarkeit und Zugang zu persönlicher genomischer und pharmakogenetischer Testtechnologie profitieren. Im Kontext von Brust- und Lungenkrebsscreenings und -behandlungen, ist es beispielsweise für ärmere Schwarze und ethnische Minderheitsgruppen weniger wahrscheinlich, in klinische Studien aufgenommen zu werden und es ist ebenso weniger wahrscheinlich, dass sie Zugang zu neuen Therapien haben, wenn diese entwickelt werden. Es erscheint uns jedoch naiv-optimistisch, zu denken, dass Interventionen, die auf individueller Handlungsfähigkeit, Verhaltensänderung und Einhaltung ärztlicher Vorgaben basieren, einen Einfluss auf gesundheitliche Ungleichheiten haben werden. Sie werden sie vielleicht sogar vergrößern.
Wenn wir also Ungleichheiten reduzieren wollen und den Nutzen für Individuen und Bevölkerungen maximieren wollen, sollte ein Ansatz, der das ganze System und vorgelagerte Faktoren umfasst, mit dem sogenannten Personalisierten Ansatz kombiniert werden. Die Zunahme von chronischen Erkrankungen im Erwachsenenalter und die krasse Ungerechtigkeit in Bezug auf Lebenserwartung in Ländern wie Großbritannien, basieren teilweise darauf, dass wir solche Ansätze nicht erfolgreich umgesetzt haben. Schon lange besteht ein bedauerliches Ungleichgewicht zwischen der finanziellen Förderung von gesundheitlichen und wissenschaftlichen Hightech-Ansätzen und Ansätzen, die die großen sozialen Gesundheitsdeterminanten adressieren. Obwohl laut der Fünf-Jahres-Vorschau des englischen Gesundheitsdienstes NHS eine „radikale Aufrüstung im Bereich Prävention und Public Health“ notwendig ist, werden nur rund vier Prozent des NHS-Budgets für Prävention ausgegeben und Präventionsforschung bekommt nur rund fünf Prozent aller öffentlichen Mittel für Gesundheitsforschung.12 Wenn also die begrenzten Ressourcen nur in die Entwicklung von immer teureren Behandlungen und Diagnoseinstrumente geschleust werden, die nur auf ein kleines Segment der Bevölkerung zielen, kann sich diese Situation nur verschärfen und die Aufmerksamkeit von den größeren Zusammenhängen ablenken. Ablenken davon, dass wir vermutlich effizientere und ethischere Mittel haben, die Gesundheit der Bevölkerung zu verbessern und Ungerechtigkeit zu verkleinern.
Der englische Originalartikel wurden unter einer Creative Commons CC BY-Lizenz veröffentlicht und von Isabelle Bartram gekürzt, übersetzt und redigiert. Er ist online kostenlos aufrufbar: Precision public health – the Emperor’s new clothes, International Journal of Epidemiology, 12.09.2018, www.doi.org/10.1093/ije/dyy184.
- 1Khoury, Muin J (2015): Precision Public Health and Precision Medicine: Two Peas in a Pod. In: Genomics and Health Impact Blog der CDC, online: www.kurzlink.de/gid248_a oder www.blogs.cdc.gov [22.08.2018].
- 2Public Health ist ein interdisziplinäres Fachgebiet, dass sich mit der Gesundheit der Bevölkerung und dem öffentlichen Gesundheitswesen beschäftigt. Es umfasst Epidemiologie, Sozialmedizin, Prävention, Gesundheitsförderung, Versorgungsforschung und Gesundheitssystemforschung. (IB)
- 3Khoury, Muin J. et al. (2016): Precision public health for the era of precision medicine. In: American Journal of Preventive Medicine, 50, S.398–401, doi: 10.1016/j.amepre.2015.08.031.
- 4Burton, Hilary (2015): Personalized prevention and public health: an urgent agenda. In: PHG Found, online: www.kurzlink.de/gid248_b oder www.phgfoundation.org [22.08.2018].
- 5Khoury, Muin J. et al. (2012): A population approach to precision medicine. In: American Journal of Preventive Medicine, 42, S.639-45, doi: 10.1016/j.amepre.2012.02.012.
- 6Hollands, Gareth J. et al. (2016): Non-conscious processes in changing health-related behaviour: a conceptual analysis and framework. In: Health Psychology Review, 10, S.381-94, doi: 10.1080/17437199.2015.1138093.
- 7Tomasetti, Christian; Vogelstein, Bert (2015): Cancer etiology. Variation in cancer risk among tissues can be explained by the number of stem cell divisions. In: Science, 347, S.78-81, doi: 10.1126/science.1260825.
- 8Pravettoni, Gabriella; Gorini, Alessandra (2011): A P5 cancer medicine approach: why personalized medicine cannot ignore psychology. In: Journal of Evaluation in Clinical Practice, 17, S.594-96, doi: 10.1111/j.1365-2753.2011.01709.x.
- 9Komplexe Probleme sind Konzepte aus der Psychologie. Sie werden durch fünf Charakteristika von einfachen Problemen unterschieden: Ihre Komplexität, Vernetztheit, Eigendynamik, Intransparenz und Polytelie/Vielzieligkeit. (IB)
- 10Krieger, Nancy (2012): Who and what is a “population”? Historical debates, current controversies, and implications for understanding “population health” and rectifying health inequities. In: Milbank Qauarterly, 90, S.634-81, doi: 10.1111/j.1468-0009.2012.00678.x.
- 11Khoury M.J.; Ioannidis, John P.A. (2014): Medicine Big data meets public health. In: Science, 346, S.1054-55, doi: 10.1126/science.aaa2709.
- 12Owen, Lesley et al. (2012): The cost-effectiveness of public health interventions. In: Journal of Public Health (Oxf), 34, S.37-45, doi: 10.1093/pubmed/fdr075.
David Taylor-Robinson ist Professor für Public Health and Policy an der Universität Liverpool (GB).
Frank Kee ist Professor für Public Health an der Universität Belfast (NIR) und Direktor des UKCRC Centre of Excellence for Public Health Research.